Las causas mas frecuentes de muerte materna son hemorragia, embolia, enfermedad hipertensiva e infección. Estos trastornos se relacionan no solo con posibilidad de muerte materna y fetal, también con morbilidad significativa y hospitalización prolongada.
Hemorragia anteparto
Es crucial para el bienestar de la madre y del feto que la paciente que se presenta con hemorragia en el tercer trimestre se someta a evaluación y tratamiento de urgencia.
Causas de hemorragia anteparto
Frecuentes
Placenta previa
Desprendimiento placentario
Trabajo de parto prematuro
Poco frecuentes
Rotura uterina
Rotura vascular fetal (corionica)
Laceraciones cervicales o vaginales
Lesiones cervicales o vaginales, incluido cáncer
Trastorno hemorrágico congénito
Desconocida (por exclusión de las previas
Placentación anormal
La incidencia de placenta previa, el tipo más frecuente de placentación anormal, es de 0.5%. La hemorragia por placenta previa causa casi 20% de todos los casos de hemorragia previa al parto; 70% de las pacientes con placenta previa se presentan con hemorragia vaginal indolora en el tercer trimestre, 20% tiene contracciones relacionadas con la hemorragia y en 10% el diagnostico se hace de manera incidental en una ecografía cercana al termino.
FACTORES PREDISPONENTES
Los factores que se relacionan con una incidencia más alta de placenta previa incluyen 1) multiparidad, 2) edad materna avanzada, 3) antecedente de placenta previa y 4) embarazo múltiple. Las mujeres con placenta previa tienen un riesgo de 4 a 8% de tener placenta previa en un embarazo ulterior.
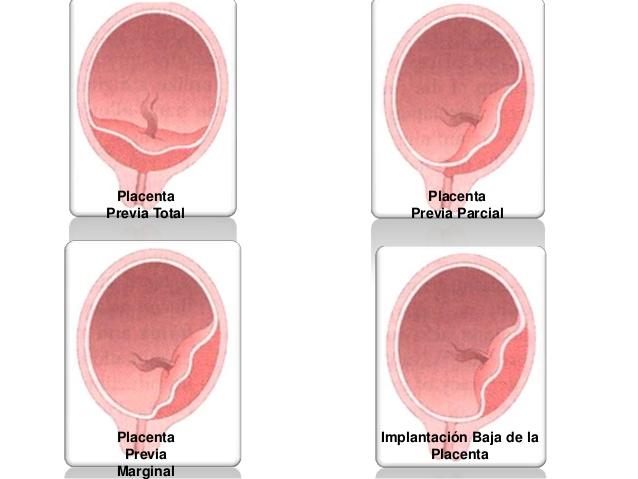
CLASIFICACIÓN
La placenta previa se clasifica con base en la relación de la placenta con el orificio cervical interno. La placenta previa completa implica que la placenta cubre por completo el orificio cervical. Una placenta previa completa puede ser central, anterior o posterior, según la posición del centro de la placenta respecto al orificio. La placenta previa parcial indica que una parte del orificio cervical interno esta cubierta por la placenta. Una placenta previa marginal es aquella cuyo borde se extiende hasta el margen del orificio cervical interno.
Diagnostico
El cuadro de presentación típico de la placenta previa es la hemorragia vaginal indolora en un embarazo normal hasta ese momento. La edad gestacional media al comienzo de la hemorragia es de 30 semanas, un tercio se manifiesta antes de las 30 semanas. Hoy en día, la placenta previa se diagnostica casi de manera exclusiva por ecografía.
Entre 4 y 6% de las pacientes tiene cierto grado de placenta previa en el estudio ecográfico antes de las 20 semanas de gestación. Con el desarrollo del segmento uterino inferior, se produce una migración superior relativa de la placenta, y 90% de estos casos esta resuelto para el tercer trimestre. La placenta previa completa es la que tiene menor probabilidad de resolverse, solo 10% de los casos se corrige para el tercer trimestre. Cuando la placenta previa se diagnostica en el segundo trimestre, está indicada una nueva ecografía entre las semanas 30 y 32 como evaluación de seguimiento. La ecografía transabdominal tiene una precisión de 95% para detectar la placenta previa. Si la placenta esta implantada en la parte posterior y el vértice fetal es bajo, es posible que no sea visible el borde inferior de la placenta y el diagnostico de placenta previa pasa desapercibido. La ecografía transvaginal permite diagnosticar la placenta previa en todos los casos.
TRATAMIENTO
Una vez que se establece el diagnostico de placenta previa, las decisiones terapéuticas dependen de la edad gestacional del feto y la magnitud de la hemorragia vaginal. En un embarazo de pretérmino, el objetivo es alcanzar la maduración fetal sin comprometer la salud de la madre. Si la hemorragia es excesiva, el parto debe ser por cesárea, sin importar la edad gestacional. Cuando el episodio hemorrágico no es profuso o repetitivo, la embarazada se mantiene en atención intrahospitalaria expectante con reposo en cama. Con el tratamiento expectante, 70% de las pacientes tiene hemorragia vaginal recurrente antes de completar las 36 semanas de gestación, y es necesario el parto. Si la paciente llega a las 36 semanas, debe valorarse la madurez pulmonar del feto mediante amniocentesis; si los pulmones fetales son maduros, se practica cesárea. Es preferible el parto electivo porque el trabajo de parto pone a la madre en mayor riesgo de hemorragia y el feto corre peligro de hipovolemia y anemia.
PLACENTA DE INSERCIÓN BAJA
Una paciente con placenta de inserción baja, cuando el margen placentario esta a menos de 2 cm del orificio endocervical, puede tener el mismo cuadro clínico que la mujer con placenta previa. Tal vez sea difícil distinguir una placenta de inserción baja de una previa marginal, pero la ecografía transvaginal casi siempre es diagnostica.
Aunque no está contraindicado el parto vaginal, debe mantenerse el mismo nivel de vigilancia de la estabilidad hemodinámica materna y el bienestar fetal.
RIESGOS MATERNOFETALES
La mortalidad materna por placenta previa ha disminuido de manera estrepitosa en los últimos 60 anos, desde 30% amenos de 1%. Esto es resultado sobre todo de preferir la cesárea y el tratamiento expectante cuidadoso. Las raras muertes maternas casi siempre se deben a complicaciones de la cesárea o hemorragia incontrolable en el sitio placentario. El segmento uterino inferior no se contrae bien, en especial después de una incisión uterina baja por una cesárea. También puede desarrollarse CID en caso de hemorragia masiva o desprendimiento placentario concomitante. El riesgo de hemorragia antes, durante el parto o ambas es una amenaza constante para la paciente con placenta previa. La hemorragia puede intensificarse si además existe placenta acreta o atonía uterina. La placenta ácreta se refiere a la adhesión anormal de la placenta en el miometrio como resultado de la formación decidual defectuosa (ausencia de capa de Nitabuch). Esta inserción anormal puede ser superficial (ácreta) o es posible que las vellosidades placentarias invadan una parte del miometrio (íncreta) o se extiendan hasta la serosa uterina (pércreta). Dos tercios de las mujeres con esta complicación requieren histerectomía. Las pacientes con antecedente de cirugia uterina tienen el mayor riesgo de desarrollar una placenta acreta. En realidad, quienes se sometieron antes a una cesárea tienen un riesgo de 25%.
La placenta previa predispone al parto prematuro, lo cual coloca en mayor riesgo al feto. Como resultado de los avances en la atención obstétrica y neonatal, la tasa de mortalidad perinatal (TMP) para lactantes prematuros se ha reducido en los últimos 10 anos. La incidencia de presentación anómala con placenta previa es de 30%, tal vez por el efecto de la masa y la distorsión del segmento uterino inferior.
Desprendimiento placentario
El desprendimiento placentario, o separación prematura de la placenta normoinserta, complica 0.5 a 1.5% de todos los embarazos (1 en 120 partos). En 1 de cada 500 partos existe un desprendimiento lo bastante grave para causar la muerte del feto.
Factores de riesgo por desprendimiento Placentario
Hipertensión materna
Desprendimiento placentario en un embarazo previo
Traumatismo
Polihidramnios con descompresión rápida
Rotura prematura de membranas
Cordón umbilical corto
Tabaquismo
Deficiencia de folato
FACTORES PREDISPONENTES
Los factores relacionados con una mayor incidencia de desprendimiento se indican en el recuadro 10-2. El mas frecuente es la hipertensión materna, ya sea crónica o como resultado de preeclampsia. El riesgo de desprendimiento recurrente es alto: 10% después de un episodio y 25% después de dos.
FISIOPATOLOGÍA
La separación placentaria se inicia por hemorragia en la decidua basal, con formación de un hematoma en la decidua.
La separación consecuente entre la decidua y la placa basal predispone a la separación adicional y hemorragia, así como a la compresión y destrucción del tejido placentario. Se desconoce la causa desencadenante de la separación placentaria. Podría ser una debilidad o anomalía inherentes en las arteriolas espirales. Es factible que la sangre diseque en sentido ascendente hacia el fondo, lo que produce hemorragia oculta, o se extienda hacia abajo, al cérvix, causando hemorragia manifiesta o externa.
DIAGNÓSTICO Y TRATAMIENTO
En la práctica clínica, el diagnóstico de desprendimiento placentario se considera cuando una embarazada se presenta con hemorragia vaginal dolorosa acompañada de sensibilidad uterina, hiperactividad y aumento del tono. Sin embargo, los signos y síntomas del desprendimiento placentario son variables. El hallazgo mas frecuente es hemorragia vaginal, que se presenta en 80% de los casos. El dolor abdominal y la sensibilidad uterina se presentan en 66% de los casos, el sufrimiento fetal en 60%, hiperactividad uterina y aumento del tono uterino en 34% y muerte fetal en 15%.
El diagnostico de desprendimiento placentario es clínico. La ecografía solo detecta 2% de los casos. Como el desprendimiento placentario puede coexistir con placenta previa, la razón para practicar una ecografía iniciales para descartar esta ultima.
El tratamiento de la paciente con desprendimiento incluye vigilancia hemodinámica materna y fetal cuidadosa, cuantificación en serie de hematocrito y perfil de coagulación, y parto. Es esencial la vigilancia intensiva, tanto de la madre como del feto porque puede haber deterioro rápido de las condiciones de cualquiera de ellos. Siempre deben tenerse disponibles productos sanguíneos para reposición y una vía intravenosa de calibre grande.
Si estan indicados, los eritrocitos se administran en forma irrestricta. En caso de desprendimiento placentario, no se recomienda el uso de tocoliticos o relajantes uterinos. Debe mantenerse el tono uterino para controlar la hemorragia después del parto, o al menos para controlar la hemorragia lo suficiente para permitir la practica segura de la histerectomia, de ser necesaria.
RIESGOS MATERNOFETALES
El desprendimiento placentario coloca al feto en un gran riesgo de hipoxia y al final, de muerte. La tasa de mortalidad perinatal por desprendimiento placentario es de 35%, y este problema causa 15% de los óbitos en el tercer trimestre; 15% de los lactantes nacidos vivos tienen daño neurológico grave. El desprendimiento placentario es la causa más frecuente de CID en el embarazo. La causa es la liberacion de tromboplastina de la placenta y la decidua subplacentaria a la circulacion materna, lo que produce coagulopatia por consumo. La CID de importancia clinica complica
20% de los casos y es mas frecuente cuando el desprendimiento es masivo o cuando ya ocurrió la muerte fetal. El choque hipovolémico y la insuficiencia renal aguda por hemorragia masiva son posibles con un desprendimiento grave, si no se corrige la hipovolemia. El síndrome de Sheehan (amenorrea como resultado de la necrosis hipofisaria materna posparto) puede ser una complicación tardía derivada de la coagulación dentro del sistema portal del tallo hipofisario.
Hemorragia fetal
La rotura de un vaso umbilical fetal complica 0.1 a 0.8% de todos los embarazos. El diagnostico de hemorragia fetal se hace con la prueba de Apt. Después de obtener sangre de la vagina y ponerla en un tubo de ensayo de tapón rojo, se agrega agua corriente. El agua rompera los eritrocitos y liberara la hemoglobina. La adición de 1 mL de KOH produce una coloración café cuando la hemoglobina es materna. Si la sangre es de origen fetal, se conserva el color rojo porque la hemoglobina fetal no se desnaturaliza con el KOH. La hemorragia fetal a menudo se produce cuando la inserción del cordón umbilical es velamentosa, lo que implica que los vasos sanguineos se insertan entre el amnios y el corion, lejos de la placenta. La incidencia de insercion velamentosa del cordón varía desde 15% en embarazos únicos a 10% en gemelos y 50% en trillizos. Si los vasos no protegidospasan sobre el orificio cervical, esta condición se conoce como vasos previos. La incidencia de vasos previos es de 1 por cada 5000 embarazos. No es necesario que los vasos con inserción velamentosa pasen sobre el orificio cervical para que se rompan, aunque el riesgo de rotura es mayor con un vaso previo. La rotura de un vaso fetal requiere parto abdominal inmediato. Los vasos previos solos conllevan una tasa de mortalidad perinatal de 50%, que se eleva a 75% si se rompen las membranas.
Hemorragia posparto
La hemorragia posparto se define como la pérdida de sangre mayor de 5 090 mL durante el parto vaginal. Lo normal es que la perdida sanguínea sea mayor después de un parto por cesarea; por tanto, una pérdida sanguínea mayor de 1 000 mL se considera hemorragia posparto en estas pacientes. Por lo general, la perdida sanguínea excesiva ocurre en el puerperio inmediato, aunque puede ser un fenómeno lento durante las primeras 24 h. La hemorragia posparto tardía ocurre en ocasiones, la hemorragia excesiva comienza más de 24 h después del parto. Por lo general, esto es resultado de subinvolucion uterina y disrupción de la “costra” del sitio placentario varias semanas después del parto, o de la retención de fragmentos de la placenta que se separan varios días después del parto. La hemorragia posparto ocurre en cerca de 4% de los partos.
ETIOLOGÍA
La mayor parte de la perdida sanguínea proviene de las arteriolas espirales miometriales y las venas de la decidua que antes irrigaban y drenaban los espacios intervellosos de la placenta. Como las contracciones del útero parcialmente vacío inducen la separación placentaria, se produce hemorragia y continúa hasta que la musculatura uterina se contrae alrededor de los vasos sanguíneos y actúa como una ligadura anatomica-fisiologica. La falta de contracción uterina después de la separación placentaria (atonía uterina) permite la hemorragia excesiva del sitio placentario. El recuadro 10-3 lista otras causas de hemorragia posparto.
Causas de hemorragia posparto
Atonia uterina
Traumatismo genital
Tejido placentario retenido
Implantacion placentaria baja
Inversion uterina
Trastornos de la coagulacion
Desprendimiento placentario
Embolia de liquido amniótico
Feto muerto retenido
Coagulopatia hereditaria
ATONÍA UTERINA
La mayoría de las hemorragias posparto (75 a 80%) se debe a atonía uterina. Los factores que predisponen a la atonia uterina posparto se indican a continuación:
Factores predisponentes a la atonía
uterina posparto
Sobredistension del utero
Embarazo multiple
Polihidramnios
Macrosomia fetal
Trabajo de parto prolongado
Aumento del trabajo de parto con oxitocina
Multiparidad muy elevada (cinco o mas)
Trabajo de parto precipitado (dura menos de 3 h)
Tratamiento con sulfato de magnesio para preeclampsia
Corioamnionitis
Anestesicos halogenados
Leiomiomas uterinos
TRAUMATISMO GENITAL
El traumatismo durante el parto es la segunda causa mas frecuente de hemorragia posparto. Durante el parto vaginal puede haber laceraciones espontaneas en cérvix y vagina, pero son mas frecuentes después del uso de fórceps o extractor por vacío. Los lechos vasculares en los órganos genitales están ingurgitados durante el embarazo, y la hemorragia puede ser profusa. Existe una proclividad particular a las lesiones en el cuerpo perineal, el área periuretral y sobre las espinas isquiáticas, en las caras posterolaterales de la vagina. El cérvix tiende a lacerarse en los dos ángulos laterales en la dilatación rápida durante la primera etapa del trabajo de parto. En ocasiones puede haber rotura uterina. Al momento del parto por cesárea transversa baja, una extensión lateral inadvertida de la incisión puede dañar las ramas ascendentes de las arterias uterinas; una extensión inferior puede dañar las ramas cervicales de la arteria uterina.
TEJIDO PLACENTARIO RETENIDO
Casi en la mitad de las pacientes con hemorragia posparto existen fragmentos placentarios cuando el legrado uterino se realiza con una cureta grande. La hemorragia se produce porque el útero es incapaz de mantener una contracción e involucionar en forma normal alrededor de la masa de tejido retenido
IMPLANTACIÓN PLACENTARIA BAJA
La implantación baja de la placenta predispone a hemorragia posparto porque el contenido relativo de la musculatura de la pared uterina disminuye en el segmento uterino inferior, lo cual causa un control insuficiente de la hemorragia en el sitio placentario. Por lo general es suficiente con la verificación de la evacuación completa del aparato genital inferior, drenaje completo de la vejiga y uso de fármacos uterotonicos, como oxitocina, metilergonovina o prostaglandinas. Si la hemorragia continua, debe considerarse la intervención quirúrgica.
TRASTORNOS DE LA COAGULACIÓN
Los trastornos de la coagulación próximos al parto son factores de alto riesgo para la hemorragia posparto, pero por fortuna son bastante raros. Las pacientes con trombocitopenia trombótica tienen un síndrome raro de etiología desconocida caracterizado por purpura trombocitopenica, anemia hemolítica microangiopatica, signos neurológicos transitorios y fluctuantes, disfunción renal y fiebre. En el embarazo, esta enfermedad casi siempre es letal. La embolia de líquido amniótico también es rara y se acompaña de una tasa de mortalidad de 80%. Este síndrome se caracteriza por coagulopatia de consumo fulminante, broncoespasmo intenso y colapso vasomotor. Se desencadena por la infusion intravascular de una cantidad signifi cativa de liquido amniotico durante un trabajo de parto tumultuoso o rapido en presencia de membranas rotas. Durante el proceso de desprendimiento placentario, es posible que una pequena cantidad de liquido amniótico escape al sistema vascular y la tromboplastina del liquido active una coagulopatía por consumo. Las pacientes con púrpura trombocitopénica idiopática tienen plaquetas con función anormal o tiempo de vida acortado. Esto ocasionar trombocitopenia y tendencia a sangrar. Los anticuerpos antiplaquetarios circulantes de tipo IgG a veces cruzan la placenta y causan trombocitopenia fetal y neonatal tambien. La enfermedad de von Willebrand es una coagulopatia hereditaria caracterizada prolongación del tiempo de sangría por deficiencia del factor VIII. Durante el embarazo, es probable que estas pacientes tengan menor diátesis hemorrágica, ya que la gestación eleva la concentracion de factor VIII. En el puerperio son susceptibles a hemorragia tardía cuando cae la concentración de factor VIII.
INVERSIÓN UTERINA
La inversión uterina se refiere al fenómeno en el que el útero “se voltea hacia fuera” en la tercera etapa del trabajo de parto. Es muy raro, solo ocurre en 1 de cada 20 000 embarazos.
Justo después de la segunda etapa, el útero presenta cierta atonía, el cérvix esta abierto y la placenta inserta. La atención inadecuada durante la tercera etapa del trabajo de parto puede producir inversión uterina iatrógena. Si el medico inexperto ejerce presión en el fondo uterino mientras jala el cordón umbilical antes de la separación completa (sobre todo si la placenta esta insertada en el fondo), puede haber inversión uterina. Conforme el fondo uterino se desplaza por la vagina, ejerce tracción sobre las estructuras peritoneales, lo que causa una respuesta vasovagal profunda. La vasodilatación resultante aumenta la hemorragia y el riesgo de choque hipovolémico. Si la placenta está parcial o completamente separada, la atonía uterina puede causar hemorragia profusa, lo cual complica el choque vasovagal.
Choque obstétrico
A veces puede haber hipotension sin hemorragia externa considerable en la paciente obstetrica. Este trastorno se conoce como choque obstetrico. Las causas incluyen hemorragia oculta, inversión uterina y embolia de líquido amniótico.
Una episiotomía mal suturada puede conducir a una hemorragia puerperal oculta. Si la primera puntada en el vertice vaginal de la incision de la episiotomia no incorpora las arteriolas cortadas y retraidas, podria continuar la hemorragia, lo que genera un hematoma que puede disecar en sentido ascendente hacia el espacio retroperitoneal. Esto podria ocasionar choque sin evidencia externa de perdida sanguinea. Puede haber un hematoma de tejidos blandos, casi siempre en la vulva, después del parto en ausencia de cualquier laceración o episiotomía, y también contribuye a la pérdida oculta de sangre.
DIAGNÓSTICO DIFERENCIAL
La identificacion de la causa de la hemorragia posparto requiere un abordaje sistematico. Debe palparse el fondo uterino a traves de la pared abdominal para confi rmar la presencia o ausencia de atonía uterina. A continuacion se practica una inspeccion rapida, pero minuciosa de la vagina y cervix para descartar cualquier laceración que complicara el problema hemorragico. Debe descartarse cualquier inversion uterina o hematoma pélvico durante la exploracion pelvica. Si no se identifi ca la causa de la hemorragia, debe practicarse exploración manual de la cavidad uterina, bajo anestesia general de ser necesario. Con los dedos juntos, se desliza la mano enguantada a través del cervix abierto y se introduce la mano en el utero. Se palpa con cuidado la superfi cie endometrial para identificar cualquier producto de la concepcion retenido, laceraciones en la pared uterina o inversion uterina parcial. Si no se encuentra una causa de la hemorragia, debe considerarse alguna coagulopatía.
La entrada Causas mas Frecuentes de Muerte Materna: Hemorragia Obstetrica aparece primero en Mega Medico.
Relacionado
El acretismo placentario es la adherencia anormal de la placenta en la pared del útero y por lo tanto la misma está en contacto directo con el miometrio (capa muscular uterina). Esta es una de las patologías que puede presentar la placenta durante la gestación y es una de las complicaciones que se pueden presentar en el alumbramiento.Con una elevada frecuencia, el acretismo placentario se asocia c ...
La asistencia del parto se refiere a los distintos procedimientos que están destinados a atender el parto, desde el momento en el cual la mujer entra a la sala de hospitalización hasta que se produce el alumbramiento y se realiza la posterior revisión, estos procedimientos o pasos a seguir son sistematizados y se van a dividir dependiendo del momento del parto en el cual esté la embarazada. Ya co ...
El cordón umbilical es un tubo con forma cilíndrica que une al feto con la placenta, tiene tres elementos vasculares, los cuales son una vena y dos arterias que se encuentran contenidas en una matriz gelatinosa conocida con el nombre de gelatina de Wharton, cuya función es proteger el flujo sanguíneo del cordón; durante el embarazo se pueden presentar anomalías del cordón umbilical, algunas pueden ...
El sufrimiento fetal se refiere a aquellas circunstancias en las cuales el feto está en peligro por dificultades en el intercambio gaseoso feto-materno, también se conoce con el nombre de hipoxia fetal y es un síndrome caracterizado por la alteración del medio interno fetal, esto debido a alguna falla del intercambio entre el feto y la madre, ocurriendo el problema generalmente a nivel placentario ...
Los trastornos hipertensivos del embarazo contribuyen en gran medida a la morbilidad y mortalidad maternas y perinatales. En la madre pueden ocasionar insuficiencia sistémica multiorgánica, incluidos insuficiencia renal y hepática, hemorragia y accidente vascular en el sistema nervioso central (SNC), edema pulmonar, desprendimiento placentario y coagulación intravascular diseminada (CID). Las comp ...
La restricción del crecimiento intrauterino, conocido con las siglas RCIU, es el retraso del crecimiento fetal, lo que provoca que su peso se encuentre por debajo del percentil 10 esperado para su edad gestacional. Para decir que estamos en presencia de una restricción de crecimiento intrauterino se debe evaluar la edad gestacional por los distintos métodos como la fecha de última regla, biometría ...
Las distocias dinámicas se refieren a un grupo de situaciones anormales en donde la contractilidad uterina es defectuosa ineficaz o inapropiada para conseguir la dilatación cervical y por lo tanto el descenso de la presentación fetal. Las distocias dinámicas en general pueden deberse a: Mayor excitabilidad uterina de la normal. Mayor secreción de oxcitocina. Contextura del endometrio. Iatrogenia. ...
La rotura prematura de membranas (RPM) es la solución de continuidad de las membranas ovulares (amnios y corion), también conocidas como membranas fetales, antes de que se produzca el inicio de trabajo de parto, siendo más frecuente que se presente antes de las 37 semanas de gestación, por lo que la mayoría de las gestantes que presenta rotura prematura de membranas tiene un parto pre-término o pr ...
El Parto pre-término, también conocido como parto prematuro, es aquel que ocurre entre las 22 semanas y antes de las 37 semanas de gestación. Antes de las 22 semanas de gestación se estaría hablando de un aborto y después de las 37 semanas, es un embarazo a termino. Para decir que estamos en presencia de un parto pre-termino, se deben cumplir con ciertas características, las cuales son: Presenc ...
La OMS, desde 1985, los profesionales de la salud de todo el mundo han considerado que la tasa ideal de cesárea debe oscilar entre el 10% y el 15%. También desde entonces, las cesáreas son cada vez más frecuentes tanto en países desarrollados como en países en desarrollo.En nuestro país los últimos datos publicados por el Ministerio de Sanidad refleja que la tasa de cesáreas en 2001 representaban ...